Eczema atopico cause, sintomi, patogenesi cellulare e molecolare, patologie correlate e cure innovative
La dermatite atopica, nota ai più anche come eczema atopico, è una forma specifica di eczema cutaneo con caratteristiche distintive che lo rendono differente. Si tratta di una patologia cronica e recidivante della pelle, spesso associata a una predisposizione genetica alle allergie, tipica delle malattie atopiche.
La malattia atopica è una condizione immunologica cronica caratterizzata da una predisposizione genetica a sviluppare risposte allergiche accentuate verso fattori ambientali. Essa si manifesta principalmente con infiammazione cutanea, disturbi allergici delle vie respiratorie e altre forme di ipersensibilità. Questo quadro comprende diverse patologie correlate, quali la dermatite atopica, l’asma bronchiale e la rinite allergica, ed è il risultato di una complessa interazione tra fattori genetici, alterazioni della barriera cutanea, disfunzioni del sistema immunitario e influenze ambientali.
Colpisce prevalentemente i bambini manifestandosi con pelle secca, prurito intenso e lesioni cutanee in aree specifiche come il viso, le pieghe dei gomiti e delle ginocchia, ma varia in base all’età. A differenza di altri eczemi, la dermatite atopica è frequentemente legata a una storia personale o familiare di asma, rinite allergica o congiuntivite allergica, evidenziando una componente atopica sistemica.
La dermatite atopica è la malattia infiammatoria cutanea più diffusa, con una prevalenza del 15-20% nei bambini e un esordio in età adulta in circa un terzo dei casi. Nei bambini, le lesioni si localizzano spesso nelle aree convesse del corpo, come le pieghe di gomiti e ginocchia o dietro le orecchie, mentre negli adulti tendono a interessare zone visibili come viso, collo, nuca e décolleté. Il prurito, spesso così intenso da compromettere sonno, concentrazione e studio, ha un impatto significativo sulla qualità della vita, influenzando anche l’autostima a causa della visibilità delle lesioni
L’eczema è un termine ombrello che descrive un’infiammazione cutanea caratterizzata da un ventaglio di sintomi a volte generici come rossore, prurito, gonfiore, formazione di vescicole, desquamazione e croste. Non si riferisce quindi a una malattia specificamente ristretta, ma a un insieme di manifestazioni dermatologiche che possono derivare da altrettante cause diverse. Tra le varie forme di eczema troviamo la dermatite da contatto (di tipo allergico o irritativo), l’eczema seborroico, l’eczema microbico e, non ultima, la dermatite atopica. Questa natura generica rende l’eczema un concetto ampio, che racchiude molteplici condizioni cutanee.
Mentre l’eczema rappresenta una categoria generale di infiammazioni cutanee, la dermatite atopica è una diagnosi precisa, con un quadro clinico e un’eziologia ben definiti. La confusione tra i due termini deriva dal loro uso comune, ma comprendere la distinzione è fondamentale per una corretta gestione medica. In pratica, ogni caso di dermatite atopica è un eczema, ma l’eczema può manifestarsi in forme diverse, non necessariamente atopiche.
La dermatite atopica è una condizione infiammatoria complessa che origina dall’interazione di più fattori: alterazioni della barriera cutanea, risposta immunitaria squilibrata, squilibri nel microbioma e componenti genetiche ed ambientali. A livello cellulare e molecolare, la malattia si sviluppa in fasi progressive, coinvolgendo diversi tipi di cellule e segnali infiammatori.
Uno dei meccanismi iniziali è un difetto nella funzione di barriera dell’epidermide. Tale compromissione è spesso associata a mutazioni nel gene della filaggrina, una proteina essenziale per la coesione e l’idratazione dello strato corneo. Quando questa proteina è carente, la pelle perde acqua più facilmente e diventa più permeabile ad agenti esterni come allergeni, microrganismi e sostanze irritanti. Questi fattori scatenano una prima risposta di allarme da parte del sistema immunitario innato.
Le cellule cutanee, come i cheratinociti, rilasciano molecole pro-infiammatorie (come IL-33, TSLP e IL-25) che attivano cellule immunitarie innate come le ILC2. Queste ultime secernono citochine come IL-5 e IL-13, che contribuiscono sia all’infiammazione sia al peggioramento della barriera cutanea. Anche mastociti e basofili partecipano alla reazione, rilasciando sostanze che aumentano il prurito e l’infiammazione.
In una fase successiva, l’immunità adattativa prende il sopravvento. Le cellule dendritiche, attivate dagli stimoli cutanei, presentano gli antigeni ai linfociti T, innescando una risposta di tipo Th2. Le citochine rilasciate da queste cellule (come IL-4, IL-13, IL-31 e IL-5) contribuiscono a mantenere lo stato infiammatorio, favoriscono l’attivazione degli eosinofili e aggravano i danni tissutali.
Con il cronicizzarsi del disturbo, entrano in gioco anche altri sottotipi di linfociti T, come i Th1, Th17 e Th22, che mantengono o amplificano l’infiammazione, soprattutto in pazienti con forme più gravi o varianti etniche.
Un ruolo rilevante è svolto anche dal microbioma cutaneo. La pelle dei pazienti con dermatite atopica è frequentemente colonizzata da Staphylococcus aureus, un batterio che produce sostanze tossiche e pro-infiammatorie. Queste sostanze potenziano l’attivazione immunitaria e ostacolano i batteri cutanei benefici, contribuendo alla riacutizzazione della malattia.
Il prurito persistente, sintomo caratteristico della dermatite atopica, è sostenuto da meccanismi neuroimmuni. Molecole come IL‑31 agiscono sui recettori nervosi della pelle, stimolando le fibre sensoriali del prurito anche in assenza di un irritante visibile.
Infine, fattori ambientali e lo stress psicosociale influenzano l’andamento della malattia. L’esposizione a sostanze inquinanti o irritanti, così come l’attivazione dell’asse dello stress (ipotalamo-ipofisi-surrene), possono aggravare l’infiammazione e indebolire ulteriormente la barriera cutanea.
Cause
La dermatite atopica ha un’eziologia multifattoriale, che combina fattori genetici, immunologici e ambientali. Una barriera cutanea difettosa, spesso dovuta a mutazioni nel gene della filaggrina, facilita la penetrazione di allergeni e irritanti, innescando l’infiammazione. Fattori scatenanti includono cambi di stagione, stress psicofisico e, in rari casi, alimenti, anche se il legame diretto con allergie alimentari è poco frequente. La risposta immunitaria, dominata da cellule T-helper di tipo 2 (Th2), contribuisce all’infiammazione cronica e alla riduzione di peptidi antimicrobici, aumentando il rischio di infezioni cutanee.
La dermatite atopica viene oggi considerata non solo come un disturbo cutaneo isolato, ma come una manifestazione periferica di una più ampia disfunzione immunologica sistemica.
Le sue origini sono riconducibili a un insieme di fattori genetici, ambientali, immunitari e psicologici che concorrono alla sua insorgenza e al mantenimento della risposta infiammatoria. Inoltre, questa patologia è frequentemente associata ad altre condizioni cliniche, sia come fattore predisponente, sia come conseguenza diretta o indiretta.
Tra le cause più accreditate vi sono alterazioni genetiche, in particolare mutazioni nel gene della filaggrina, una proteina fondamentale per la coesione dello strato più esterno della pelle. A queste si aggiungono varianti genetiche che coinvolgono geni responsabili della regolazione immunitaria, come quelli che codificano per le interleuchine IL-4, IL-13, TSLP e IL-31RA.
Dal punto di vista immunologico, è stata osservata un’attivazione marcata della risposta di tipo Th2, con rilascio di citochine che favoriscono l’infiammazione e riducono le difese antimicrobiche naturali della pelle. Questo rende l’organismo più vulnerabile alle infezioni e alle riacutizzazioni della malattia. Un altro elemento chiave è rappresentato dal microbioma cutaneo e intestinale. La presenza predominante di Staphylococcus aureus e la ridotta biodiversità microbica contribuiscono ad amplificare lo stato infiammatorio e a peggiorare il decorso della dermatite.
Anche i fattori ambientali giocano un ruolo rilevante, soprattutto in età precoce. L’esposizione ad allergeni, agenti inquinanti, fumo e sostanze irritanti può compromettere ulteriormente la barriera cutanea. La teoria dell’igiene suggerisce inoltre che una scarsa esposizione a microbi benefici nei primi anni di vita possa ostacolare lo sviluppo corretto del sistema immunitario.
Infine, lo stress psicofisico costituisce un ulteriore fattore aggravante. La sua influenza sull’asse neuroendocrino e la capacità delle citochine infiammatorie di interferire con l’equilibrio emotivo evidenziano l’interconnessione tra sistema nervoso e immunitario.
| Categoria | Condizione | Tipo di collegamento | Meccanismo principale |
|---|---|---|---|
| Genetica | Mutazioni FLG | Causa diretta | Alterazione barriera epidermica |
| Polimorfismi IL-4, IL-13, TSLP | Causa diretta | Iperattivazione asse Th2 | |
| Immunitaria | Asma bronchiale | Comorbidità frequente | Atopia sistemica – risposta Th2 comune |
| Rinite allergica | Comorbidità frequente | Medesima polarizzazione immunitaria | |
| Congiuntivite allergica | Comorbidità | Espressione atopica oculare | |
| Orticaria cronica | Associata in alcuni fenotipi | Rilascio di istamina e disregolazione mastocitaria | |
| Infettiva | Infezioni batteriche (es. impetigine) | Conseguenza | Perdita integrità barriera + colonizzazione da S. aureus |
| Infezioni virali (es. eczema herpeticum, molluschi) | Conseguenza | Immunosoppressione cutanea e scarsa produzione di AMPs | |
| Psicologica/Neurologica | Ansia, depressione, disturbi del sonno | Conseguenza (anche reciproca) | Infiammazione sistemica + impatto del prurito |
| ADHD (nei bambini) | Associazione epidemiologica | Infiammazione cronica e disregolazione neuroimmunitaria | |
| Autoimmunitaria / infiammatoria | Vitiligine, alopecia areata, tiroidite autoimmune | Associazione possibile | Presenza concomitante di disregolazioni autoimmunitarie |
| Metabolica / cardiovascolare | Obesità, ipertensione | Collegamento osservazionale | Infiammazione cronica sistemica condivisa |
| Gastrointestinale | Allergie alimentari | Causa e conseguenza | Permissività della barriera intestinale e sensibilizzazione |
| Sindrome dell’intestino permeabile (leaky gut) | Associazione teorica | Disbiosi intestinale e infiammazione sistemica |
Sintomi
La dermatite atopica si presenta con chiazze rosse su pelle secca e pruriginosa, spesso accompagnate da vescicole, croste o abrasioni. Nei neonati, le lesioni interessano tipicamente viso, cuoio capelluto e superfici estensorie degli arti, mentre negli adulti si concentrano sulle superfici flessorie, come le pieghe dei gomiti e delle ginocchia. In alcuni casi, il grattamento persistente può portare a lichenificazione, un ispessimento cutaneo. Il prurito, che tende a intensificarsi di notte, può disturbare il sonno e ridurre la qualità della vita.
Si manifesta con una varietà di sintomi cutanei e sistemici che variano per età, fase della malattia (acuta o cronica) e gravità clinica. Il quadro sintomatologico può estendersi a disturbi del sonno, alterazioni psicologiche e infezioni secondarie.
| Fascia d’età | Manifestazioni cutanee principali | Localizzazione tipica | Caratteristiche cliniche associate | Complicanze frequenti |
|---|---|---|---|---|
| Lattanti (0–2 anni) | Eritema essudante e crostoso Vescicole e papule Cute secca (xerosi) Prurito marcato | Guance, mento, fronte Superfici estensorie (gomiti, ginocchia) Tronco | Inizio entro i primi 6 mesi Evoluzione acuta Infezioni cutanee facili Lesioni simmetriche | Infezioni batteriche (Staph. aureus) Disturbi del sonno Prurito persistente |
| Prima infanzia (2–5 anni) | Placche eczematose Lichenificazione lieve Escoriazioni da grattamento | Flessure (gomiti, ginocchia) Collo Polsi, caviglie | Lesioni più secche e cronicizzant Inizio della localizzazione flessurale | Insonnia Iperreattività cutanea Infezioni virali o fungine secondarie |
| Bambini (6–12 anni) | Lichenificazione Cute ispessita e rugosa Prurito costante Secchezza cutanea diffusa | Piega dei gomiti e delle ginocchia Collo, mani, caviglie | Evoluzione cronica Grattamento compulsivo Prurito notturno | Ansia, irritabilità Disturbi scolastici Bassa qualità del sonno |
| Adolescenti (13–18 anni) | Lesioni croniche resistenti Placche eritematose Iperpigmentazione o ipopigmentazione | Flessure Mani, volto, collo Cuoio capelluto | Impatto psicosociale significativo Comportamenti evitanti Prurito intenso | Depressione lieve/moderata Disagio estetico Eczema delle mani cronico |
| Adulti (>18 anni) | Lichenificazione marcata Xerosi generalizzata Eczema cronico delle mani Eritrodermia (nei casi gravi) | Pieghe Mani, collo Cuoio capelluto, volto | Prurito intenso e generalizzat Lesioni resistenti al trattamento Dermatite professionale | Infezioni ricorrenti Disturbi dell’umore (ansia/depressione) Insonnia cronica |
| Tutte le età | Cute secca persistente Prurito notturno Escoriazioni e croste Alterazione del microbioma cutaneo | Aree variabili secondo l’età e la fase della malattia | Sensazione di pelle che tira Peggioramento con stress e clima secco | Sovrainfezioni batteriche o virali (eczema herpeticum) Disturbi del sonno |
Diagnosi
Non esistono test di laboratorio specifici per la dermatite atopica. La diagnosi si basa sull’osservazione clinica dei sintomi durante una visita dermatologica, integrata dall’anamnesi personale e familiare. In alcuni casi, la misurazione delle IgE totali può supportare la distinzione tra forme intrinseche ed estrinseche, ma non ha un impatto terapeutico significativo. La diagnosi differenziale include altre dermatosi come psoriasi, dermatite seborroica e scabbia.
La prevenzione della dermatite atopica si concentra sulla protezione della barriera cutanea. Si consiglia di evitare lavaggi troppo frequenti o prolungati, che impoveriscono il film idrolipidico, e di utilizzare detergenti delicati. È preferibile asciugare la pelle tamponandola anziché sfregandola, indossare abiti in fibre naturali ed esporsi al sole con moderazione, usando filtri solari specifici. L’applicazione quotidiana di creme idratanti e lenitive è fondamentale per mantenere l’idratazione cutanea.
Scale di valutazione della dermatite atopica:
| Scala | Descrizione | Parametri valutati | Applicazione principale | Riferimenti scientifici principali |
|---|---|---|---|---|
| SCORAD (Scoring Atopic Dermatitis) | Strumento più utilizzato per valutare gravità e estensione della DA. Integra punteggio soggettivo e oggettivo. | Estensione, intensità, prurito, sonno | Clinica, trial clinici | European Task Force on Atopic Dermatitis, 1993 |
| EASI (Eczema Area and Severity Index) | Valuta l’estensione e la severità delle lesioni su 4 aree corporee, escluso il prurito. | Arrossamento, edema, croste, ispessimento | Trial clinici, studi di efficacia | Hanifin et al., 2001; Wollenberg et al., 2018 |
| POEM (Patient-Oriented Eczema Measure) | Questionario soggettivo compilato dal paziente per valutare impatto e sintomi settimanali. | Prurito, sonno, secrezioni, dolore | Monitoraggio a domicilio e ricerca | Charman et al., 2004; NICE Guidelines, 2021 |
| IGA (Investigator’s Global Assessment) | Valutazione globale della gravità da parte del medico, su scala da 0 (assenza) a 4-5 (grave). | Gravità generale delle lesioni | Trial clinici, uso clinico | FDA Guidance for AD, 2014; Wollenberg et al., 2018 |
| DLQI (Dermatology Life Quality Index) | Misura l’impatto della DA sulla qualità della vita del paziente. | Effetti psicologici, sociali, lavorativi | Valutazione multidimensionale clinica | Finlay & Khan, 1994; European Guidelines 2018 |
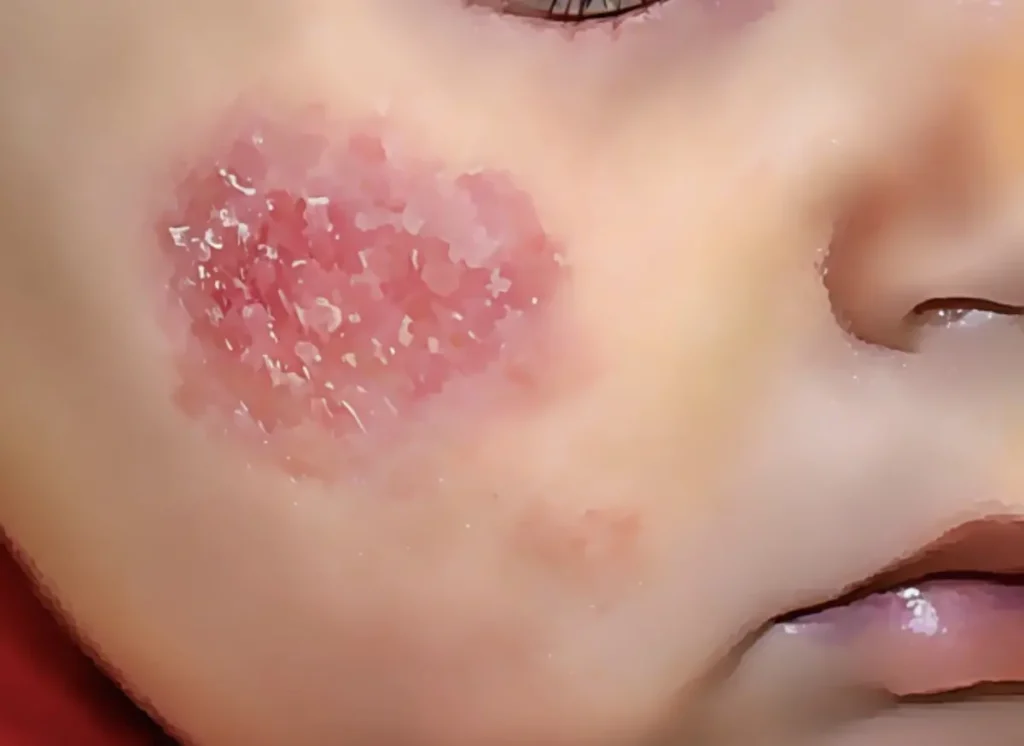
La dermatite atopica è un sottotipo di eczema, ma non tutti gli eczemi sono dermatite atopica. Risulta quindi spesso associata ad altre patologie, in particolare condizioni allergiche come asma, rinite e congiuntivite, infezioni cutanee ricorrenti, disturbi psichici quali ansia e depressione, e – in misura minore – ad alcune malattie autoimmuni o metaboliche. Questa rete di connessioni patologiche sottolinea la natura multifattoriale e sistemica della malattia
Trattamenti
Il trattamento della dermatite atopica mira a ripristinare la barriera cutanea, ridurre l’infiammazione e alleviare il prurito. Gli emollienti topici, come creme idratanti e oli da bagno, sono essenziali per la gestione quotidiana. Nelle fasi acute, si utilizzano corticosteroidi topici per controllare l’infiammazione, mentre in presenza di infezioni secondarie può essere necessaria una terapia antibiotica. Gli immunosoppressori topici, come il tacrolimus, sono un’alternativa, sebbene non sempre ben tollerati. Per le forme moderate, la fototerapia con raggi UVB a banda stretta o il laser a eccimeri può essere efficace. Nei casi gravi, si ricorre a immunosoppressori sistemici (es. ciclosporina) o anticorpi monoclonali come dupilumab e tralokinumab, mentre nuovi inibitori delle Janus chinasi, come baricitinib e upadacitinib, rappresentano opzioni promettenti.
Trattamenti farmacologici:
| Approccio | Trattamento | Meccanismo d’azione / Indicazione | Evidenza scientifica | Note principali |
|---|---|---|---|---|
| Topici – prima linea | Emollienti/ceramidi | Ripristinano la barriera cutanea, riducono TEWL | Efficacia dimostrata nella prevenzione delle riacutizzazioni; nessuna formula superiore | Da applicare su pelle umida (“soak‑and‑smear”) |
| Corticosteroidi topici | Anti-infiammatori di potenza variabile, usati su lesioni acute lievi-moderate | Raccomandati come terapia di partenza | Attenzione a effetti cutanei locali con uso prolungato | |
| Inibitori della calcineurina (tacrolimus/pimecrolimus) | Immunomodulanti, indicati per aree sensibili (viso, flessori) | Sicuri ed efficaci secondo Cochrane | Utili su zone delicate; poco effetto su patch generiche | |
| Crisaborolo | Inibisce PDE4, riduce infiammazione | Raccomandato come seconda linea | Adatto a forme lievi-moderate | |
| Ruxolitinib topico | JAK1/2 inibitore, riduce infiammazione | ~71% miglioramento EASI | Approvato per AD moderata | |
| Sistemici – biologici | Dupilumab | Anticorpo anti-IL-4/IL-13, moderato-severo | ~64% EASI75 a 16 settimane; livello I, raccom. A | Somministrato via S.C. ogni 2 settimane |
| Tralokinumab | Anti-IL-13, indicato se dupilumab non risponde | ~59% EASI75; evidenza I, raccom. A | Alternativa mirata se profilata IL-13 predominante | |
| Nemolizumab | Antagonista IL-31RA, agisce sul prurito cronico | ~69% EASI; approvato UE e USA | Riduce principali sintomi pruriginosi | |
| Sistemici – JAK-inibitori | Abrocitinib (JAK1) | Riduce rapida prurito e gravità AD | ~70% EASI75 a 16 settimane, rapida azione | Monitoraggio lab essenziale |
| Upadacitinib (JAK1) | Efficacia simile, rapido miglioramento | ~71% EASI75; raccomandaz. A | Alternativa efficace ma con effetti collaterali | |
| Baricitinib (JAK1/2) | Opzione se falliscono biologici | ~54% EASI75; livello I | Usato con cautela | |
| Sistemici – immunosupp. | Ciclosporina, azatioprina, metotrexato | Da considerare per forme severe, breve-medio termine | Evidence supporta uso (CSA, AZA) | Richiedono monitoraggio continuo |
| Steroidici orali | Corticosteroidi | Soluzione rapida per flare gravi, non consigliati come terapia cronica | Indicati solo per brevi cicli | Attenzione a effetti sistemici |
Trattamenti non farmacologici supportati da evidenza:
| Approccio | Indicazione / Meccanismo | Evidenza | Note |
|---|---|---|---|
| Fototerapia (UVB, UVA1, balneofoto) | Riduce infiammazione e prurito, migliora i sintomi | Livello II–B; efficace in adulto e bambino (journals.lww.com) | Usata quando topici insufficienti; attenzionare rischi cutanei |
| Bagni con ipoclorito (bleach bath) | Riduce colonizzazione da S. aureus, prevenendo infezioni | Studi approvano concentrazioni 0,05‑0,06% | 2‑3 bagni a settimana |
| Balneoterapia termale | Spas (es. Avène, La Roche‑Posay, Comano) migliorano EASI, itching e microbioma cutaneo | Studi random su bambini confermano beneficio | Utile come supporto integrativo |
| Gestione comportamentale/stress | CBT e habit reversal riducono grattamento e migliorano SCORAD | RCT con riduzioni del 65‑90% scratching | Adatto a pz cronici o ansiosi |
| Igiene e skincare delicata | Utilizzo di detergenti non irritanti e detergenti ipoallergenici | Linee guida raccomandano evitando fragranze | Essenziale nell’igiene quotidiana |
| Trattamento delle allergie | Immunoterapia specie per allergeni respiratori se test sierologici lo indicano | Possibile miglioramento; da considerare in pz selezionati | Decisione allergologica personalizzata |
| Integrazione probiotici/Vit D | Possibile riduzione dei sintomi e prevenzione | Evidenze limitate: probiotici riducono rischio ~20% | Non standardizzato né consigliato routinariamente |
La gestione della dermatite atopica segue un approccio graduale, detto “step-up”, che prevede l’inizio con trattamenti di base come emollienti e terapie topiche. Se questi non risultano sufficienti a controllare i sintomi, si passa a terapie più avanzate come la fototerapia, i farmaci sistemici o i biologici.
Gli obiettivi principali della terapia consistono nel raggiungere un controllo efficace e duraturo della malattia, ridurre le riacutizzazioni (flare), alleviare il prurito e migliorare complessivamente la qualità della vita del paziente.
La scelta del trattamento più adatto deve essere personalizzata, tenendo conto dell’età del paziente, della gravità clinica della dermatite, delle preferenze individuali, della presenza di fattori di rischio e delle considerazioni economiche. È fondamentale anche un monitoraggio regolare dell’evoluzione clinica e della risposta terapeutica.
La dermatite atopica nei bambini spesso migliora entro i 5 anni, ma può persistere o riacutizzarsi in adolescenza e età adulta, soprattutto in presenza di forme gravi, esordio precoce o comorbilità atopiche. Le complicanze includono infezioni batteriche secondarie, come impetigine, e infezioni virali, come l’eczema erpetico da herpes simplex, che può diventare sistemico nei casi più gravi. La visibilità delle lesioni può avere ripercussioni psicologiche, influenzando autostima e socialità.
Innovazioni e ricerca futura
Negli ultimi anni, la ricerca sulla dermatite atopica ha registrato importanti avanzamenti, soprattutto nel campo delle terapie mirate e delle strategie immunomodulanti. Tra le nuove prospettive terapeutiche compare l’ampliamento dell’impiego di farmaci biologici: oltre al dupilumab, sono stati sviluppati anticorpi monoclonali come tralokinumab e nemolizumab, diretti contro specifiche citochine coinvolte nell’infiammazione e nel prurito. Questi trattamenti hanno dimostrato efficacia significativa in studi clinici di fase avanzata, migliorando i sintomi e le manifestazioni cliniche della malattia.
Un’altra importante novità riguarda gli inibitori della via JAK-STAT, farmaci orali come abrocitinib, upadacitinib e baricitinib, che bloccano la segnalazione di diverse citochine infiammatorie, garantendo un rapido sollievo dal prurito e un miglioramento cutaneo, con un profilo di sicurezza confermato da recenti studi.
Emergono anche nuove strategie mirate alla modulazione del microbioma cutaneo, in particolare nei confronti della disbiosi causata dalla sovracrescita di Staphylococcus aureus. Sono in fase di sperimentazione approcci basati su probiotici topici, prebiotici e terapie con batteriofagi, con l’obiettivo di ripristinare l’equilibrio microbico e ridurre l’infiammazione.
Si stanno sviluppando terapie innovative focalizzate sul miglioramento della barriera epidermica, tramite nuovi emollienti contenenti ceramidi specifiche, lipidi bioidentici e molecole rigeneranti, potenzialmente più efficaci rispetto ai prodotti tradizionali.
Infine, anche se non rappresenta un trattamento di prima scelta per la dermatite atopica, l’immunoterapia specifica per allergeni respiratori o alimentari può essere utile in pazienti selezionati con comorbidità allergiche, contribuendo a un migliore controllo della malattia.
Ecco una panoramica delle fonti scientifiche utilizzate come riferimento:
- Simpson EL, et al. (2023). Efficacy and safety of tralokinumab in atopic dermatitis: results from phase III trials. Journal of Allergy and Clinical Immunology, 151(4), 1250-1261. [DOI:10.1016/j.jaci.2022.12.001]
- Kabashima K, et al. (2022). Nemolizumab for atopic dermatitis-associated pruritus: a multicenter phase 3 trial. New England Journal of Medicine, 387(4), 334-344. [DOI:10.1056/NEJMoa2201234]
- Silverberg JI, et al. (2022). Long-term efficacy and safety of abrocitinib in moderate-to-severe atopic dermatitis. JAMA Dermatology, 158(7), 778-786. [DOI:10.1001/jamadermatol.2022.1234]
- Guttman-Yassky E, et al. (2023). Upadacitinib in atopic dermatitis: latest evidence and clinical implications. The Lancet Dermatology, 5(2), 128-137. [DOI:10.1016/S2352-4642(22)00321-0]
- Nakatsuji T, et al. (2021). Targeting the skin microbiome in atopic dermatitis: recent advances and future perspectives. Journal of Investigative Dermatology, 141(5), 1176-1183. [DOI:10.1016/j.jid.2020.12.025]
- Myles IA, et al. (2023). Bacteriophage therapy for Staphylococcus aureus colonization in atopic dermatitis. Clinical Infectious Diseases, 76(1), 100-108. [DOI:10.1093/cid/ciac432]
- Eyerich K, et al. (2022). Innovations in barrier repair therapy for atopic dermatitis. Dermatology Clinics, 40(1), 35-46. [DOI:10.1016/j.det.2021.08.001]
- Bieber T, et al. (2023). Role of allergen-specific immunotherapy in atopic dermatitis management. Allergy, 78(3), 522-534. [DOI:10.1111/all.15433]