Cause, sintomi, diagnosi e terapie aggiornate della psoriasi: guida completa su segni clinici, comorbidità, farmaci e ultime novità dalla ricerca scientifica.
La psoriasi è una malattia cutanea persistente classificata tra le patologie non trasmissibili, di carattere cronico. Pur non essendo contagiosa, rappresenta una sfida importante sia per la salute fisica che mentale. Si manifesta anche in forme dolorose e deturpanti che possono compromettere seriamente la qualità della vita di chi ne è affetto. Il disturbo può colpire a qualsiasi età, anche se la fascia più frequentemente interessata è quella tra i 50 e i 69 anni. La diffusione della malattia varia notevolmente da Paese a Paese, con una prevalenza stimata tra lo 0,09% e l’11,4%.
La psoriasi è molto più di una semplice malattia della pelle: è una condizione sistemica complessa che può compromettere profondamente il benessere fisico, psicologico e sociale di chi ne è colpito. La sua gestione richiede strategie coordinate, personalizzate e sostenibili, sia a livello clinico che politico. Investire in assistenza, ricerca e inclusione sociale è il primo passo verso un futuro più equo per tutte le persone che convivono con questa patologia
Aspetti clinici e sintomatologia
La psoriasi coinvolge principalmente la pelle e le unghie. Le lesioni tipiche sono chiazze rossastre e ben delimitate, spesso simmetriche, ricoperte da squame bianche o argentate. Queste alterazioni cutanee possono causare prurito, dolore pungente o sensazioni di bruciore. In circa l’1,3% fino al 34,7% dei pazienti, la malattia può evolvere in una forma articolare infiammatoria cronica, nota come artrite psoriasica, che comporta tra le varie eccezioni anche deformazioni articolari e limitazioni funzionali. Inoltre, le persone affette sono a rischio aumentato di sviluppare patologie cardiovascolari e altre malattie croniche.
La psoriasi è una malattia infiammatoria cronica che coinvolge la pelle e altri distretti dell’organismo, con un’alterazione significativa della struttura e del funzionamento dei tessuti interessati. Dal punto di vista anatomico, colpisce soprattutto l’epidermide e la giunzione tra epidermide e derma, anche se anche il derma risulta coinvolto nel processo infiammatorio.
A livello del sistema immunitario, si osserva un’attivazione anomala sia della risposta innata che di quella adattativa. In particolare, alcune cellule del sistema immunitario rilasciano mediatori infiammatori che stimolano la produzione di linfociti T, i quali amplificano ulteriormente l’infiammazione. Questo processo porta alla sovrapproduzione di cheratinociti, le cellule predominanti dell’epidermide, che si moltiplicano molto più rapidamente del normale. Ne risulta un accumulo di cellule immature sulla superficie cutanea, dando origine a placche spesse e squamose.
Nel derma, la vascolarizzazione aumenta per sostenere la richiesta metabolica dell’epidermide iperattiva e facilitare il richiamo di cellule immunitarie. Questo si manifesta clinicamente con arrossamento, prurito, bruciore o dolore localizzato.
La malattia può estendersi oltre al livello superficiale della cute, interessando le unghie con alterazioni come fossette, distacco della lamina e ispessimenti. Nei casi più gravi, si possono sviluppare anche infiammazioni articolari, come l’artrite psoriasica, con sintomi quali dolore, gonfiore, rigidità e, nei casi cronici, danni articolari permanenti.
Infine, la psoriasi viene oggi sempre più riconosciuta come una malattia sistemica. L’infiammazione persistente può influire negativamente su altri organi e sistemi, contribuendo allo sviluppo di patologie come la sindrome metabolica, il diabete di tipo 2, malattie cardiovascolari e disturbi dell’umore. Questo effetto sistemico è legato alla presenza costante di molecole infiammatorie nel circolo sanguigno.
Comprendere nel dettaglio questi meccanismi consente di adottare terapie mirate non solo al controllo dei sintomi cutanei, ma anche alla prevenzione delle complicanze a lungo termine.
La psoriasi si manifesta principalmente attraverso sintomi cutanei caratteristici, che possono variare per localizzazione, aspetto e intensità. Tra i segni più comuni vi sono lesioni cutanee eritematose ben delimitate, spesso coperte da squame biancastre o argentee. Queste chiazze si localizzano più frequentemente su gomiti, ginocchia, cuoio capelluto e zona lombare, ma possono estendersi anche ad altre aree del corpo.
Oltre all’aspetto visivo delle lesioni, sono frequenti sensazioni di prurito, bruciore o dolore, con intensità variabile da persona a persona. La desquamazione della pelle nelle aree colpite è un altro segno tipico, dovuto alla proliferazione accelerata delle cellule epidermiche.
In alcuni casi, la psoriasi interessa anche le unghie, provocando alterazioni come fossette (pitting), distacco dell’unghia dal letto ungueale (onicolisi) e ispessimento. Inoltre, una percentuale dei pazienti può sviluppare una forma di infiammazione articolare nota come artrite psoriasica, che si manifesta con dolore, gonfiore e rigidità alle articolazioni, compromettendo la funzionalità motoria.
La psoriasi può manifestarsi anche nelle fasce d’età estreme, con caratteristiche cliniche differenti rispetto agli adulti. Nei bambini, le forme sono spesso più lievi e localizzate, ma possono essere diagnosticate tardivamente per la somiglianza con altre dermatiti infantili. Negli anziani, invece, la gestione è complicata dalla presenza di comorbidità e dalla maggiore sensibilità cutanea, che richiede terapie più personalizzate e caute.
Per una diagnosi precoce e per un trattamento aderente al quadro clinico del paziente, è utile prestare attenzione a segnali iniziali come macchie rosse accompagnate da desquamazione, in particolare su gomiti e ginocchia. Un altro possibile sintomo precoce è la presenza di forfora persistente, che non risponde ai comuni trattamenti antiforfora e può indicare il coinvolgimento del cuoio capelluto. Anche prurito e bruciore localizzati possono precedere la comparsa visibile delle placche, rappresentando un campanello d’allarme per l’insorgenza della patologia.
Ecco un quadro sinottico dei sintomi della psoriasi:
| Categoria | Segni e sintomi |
|---|---|
| Lesioni cutanee | Placche eritematose con squame argentee, localizzate su gomiti, ginocchia, cuoio capelluto, zona lombare. |
| Prurito e bruciore | Sensazioni variabili di prurito, bruciore o dolore nelle aree colpite. |
| Desquamazione | Pelle secca e desquamante nelle zone interessate. |
| Coinvolgimento delle unghie | Pitting, onicolisi, ispessimento ungueale. |
| Artrite psoriasica | Dolore, gonfiore e rigidità articolare. |
| Segni precoci | Macchie rosse e desquamanti su gomiti e ginocchia; forfora persistente; prurito e bruciore localizzati. |
Oltre alla forma classica a placche, esistono varianti più rare ma potenzialmente gravi della psoriasi. La forma eritrodermica coinvolge la quasi totalità del corpo, causando arrossamenti estesi e rischio sistemico. La psoriasi pustolosa localizzata si presenta con pustole dolorose, mentre quella invertita colpisce le pieghe cutanee con lesioni meno squamose ma molto fastidiose. Queste varianti richiedono strategie terapeutiche specifiche.
La psoriasi può compromettere significativamente la qualità del sonno. Il prurito intenso e persistente durante le ore notturne può causare frequenti risvegli, insonnia e affaticamento diurno, ma non solo. A ciò si aggiunge l’impatto psicologico, con ansia e frustrazione che peggiorano ulteriormente il riposo, influenzando negativamente l’umore e la qualità della vita quotidiana anche nelle sue azioni più semplici e che richiedono un minimo contatto sociale.
Le manifestazioni visibili della psoriasi possono avere ripercussioni sul piano lavorativo. In alcuni contesti, i pazienti riferiscono discriminazioni o difficoltà nell’ottenere o mantenere un impiego, soprattutto in ambiti in cui l’aspetto estetico ha un peso rilevante. Inoltre, nei casi gravi, la malattia può essere riconosciuta come invalidante, con implicazioni medico-legali e previdenziali.
Numerosi fattori possono ostacolare la continuità e l’efficacia del trattamento. Tra questi, il costo elevato di alcuni farmaci, gli effetti collaterali, il tempo richiesto per l’applicazione dei trattamenti topici e una generale sfiducia nei confronti delle terapie, soprattutto in caso di recidive frequenti. Migliorare la comunicazione medico-paziente è essenziale per superare queste barriere.
La luce solare moderata può avere un effetto benefico sulla pelle affetta da psoriasi, contribuendo a ridurre l’infiammazione. La vitamina D, prodotta grazie all’esposizione ai raggi UVB, svolge un ruolo regolatore nella risposta immunitaria cutanea. Alcuni protocolli terapeutici includono la fototerapia a banda stretta, che sfrutta questi benefici in modo controllato.
Il vissuto dei pazienti affetti da psoriasi è spesso condizionato dal contesto culturale e sociale. In alcuni ambienti, la malattia è erroneamente percepita come contagiosa, generando isolamento e vergogna. Il disagio estetico può portare a una ridotta partecipazione sociale e a problemi relazionali, con ripercussioni psicologiche importanti.
Sono emerse differenze significative tra uomini e donne nella manifestazione e nella gestione della psoriasi. Le donne tendono a riportare un impatto più marcato sulla qualità della vita, mentre negli uomini la malattia si presenta spesso in forme più estese. Anche la risposta ai trattamenti può variare in base al sesso, rendendo utile un approccio terapeutico più sensibile al genere.
La natura sistemica della psoriasi rende fondamentale un approccio multidisciplinare. La collaborazione tra dermatologi, reumatologi, cardiologi, psicologi e nutrizionisti permette una gestione completa delle comorbidità e dei sintomi. Questo modello integrato favorisce una presa in carico più efficace e migliora l’aderenza terapeutica e la qualità della vita del paziente.
Cause e fattori scatenanti
Le origini della psoriasi non sono state ancora del tutto comprese. Studi recenti suggeriscono un’influenza genetica importante. Anche il sistema immunitario sembra avere un ruolo chiave nel meccanismo che innesca la malattia. Si ipotizza una natura autoimmune, sebbene non sia stato ancora identificato un antigene specifico. La comparsa dei sintomi può essere favorita da fattori esterni e interni come traumi cutanei, ustioni solari, infezioni, farmaci e stress psicologico.
Vivere con la psoriasi comporta conseguenze significative a livello fisico, emotivo e sociale. I sintomi più frequentemente riportati includono desquamazione (92%), prurito (72%), arrossamento (69%), affaticamento (27%), gonfiore (23%), bruciore (20%) e sanguinamento (20%). Non va trascurata la dimensione psicologica: il disagio estetico e fisico può condurre a isolamento sociale, bassa autostima, depressione e compromissione della vita affettiva e lavorativa. Il peso economico per i pazienti e per i sistemi sanitari può essere rilevante, includendo costi per terapie prolungate, visite mediche e giornate lavorative perse.
Diagnosi e strategie terapeutiche
La diagnosi della psoriasi si basa soprattutto sull’osservazione clinica delle lesioni cutanee. In alcuni casi, può rendersi necessario un esame istologico per escludere altre patologie. Non esistono test ematici specifici. Il trattamento mira a contenere i sintomi e a migliorare la qualità della vita, utilizzando una combinazione di terapie topiche, sistemiche e fototerapia. Nei casi di artrite psoriasica, il controllo del dolore e della disabilità è prioritario. Data la natura cronica del disturbo, è spesso necessaria una gestione continuativa, personalizzata e multifattoriale.
La psoriasi non è solo una malattia della pelle: sempre più evidenze scientifiche la descrivono come una patologia sistemica, associata a numerose altre condizioni, sia come possibile causa scatenante che come conseguenza diretta o indiretta del processo infiammatorio cronico che la caratterizza. Le patologie collegate possono interessare diversi apparati e sistemi dell’organismo.
| Categoria | Patologia | Relazione con la psoriasi |
|---|---|---|
| 🧬 Autoimmuni / Infiammatorie | Artrite psoriasica | Diretta conseguenza (complicanza articolare) |
| Malattie infiammatorie intestinali (Crohn, CU) | Condivisione di meccanismi immunitari | |
| Uveite | Possibile associazione con forme articolari | |
| ❤️ Cardiovascolari / Metaboliche | Ipertensione | Associazione frequente (infiammazione sistemica) |
| Malattia coronarica | Rischio aumentato nei pazienti con psoriasi grave | |
| Sindrome metabolica | Conseguenza/associazione indiretta | |
| Diabete di tipo 2 | Possibile conseguenza infiammatoria | |
| Dislipidemia | Comorbidità comune | |
| ⚖️ Endocrino-metaboliche | Obesità | Fattore di rischio e peggioramento della malattia |
| Steatosi epatica non alcolica (NAFLD) | Frequente comorbidità metabolica | |
| 🧠 Psicologiche / Psichiatriche | Depressione | Conseguenza dell’impatto psicosociale |
| Ansia | Conseguenza psicosociale | |
| Disturbi del sonno | Conseguenza secondaria (prurito, disagio) | |
| 🧫 Dermatologiche | Eczema | Possibile coesistenza o diagnosi differenziale |
| Vitiligine | Associazione rara ma documentata |
La gestione della psoriasi richiede un’attenzione particolare anche alle patologie associate, come disturbi metabolici, cardiovascolari e psicologici. È essenziale un approccio centrato sulla persona, che includa monitoraggi periodici, supporto psicologico, educazione sanitaria, promozione di uno stile di vita sano e controllo dei fattori di rischio come l’obesità. Ridurre il peso corporeo, ad esempio, può potenziare l’efficacia dei trattamenti.

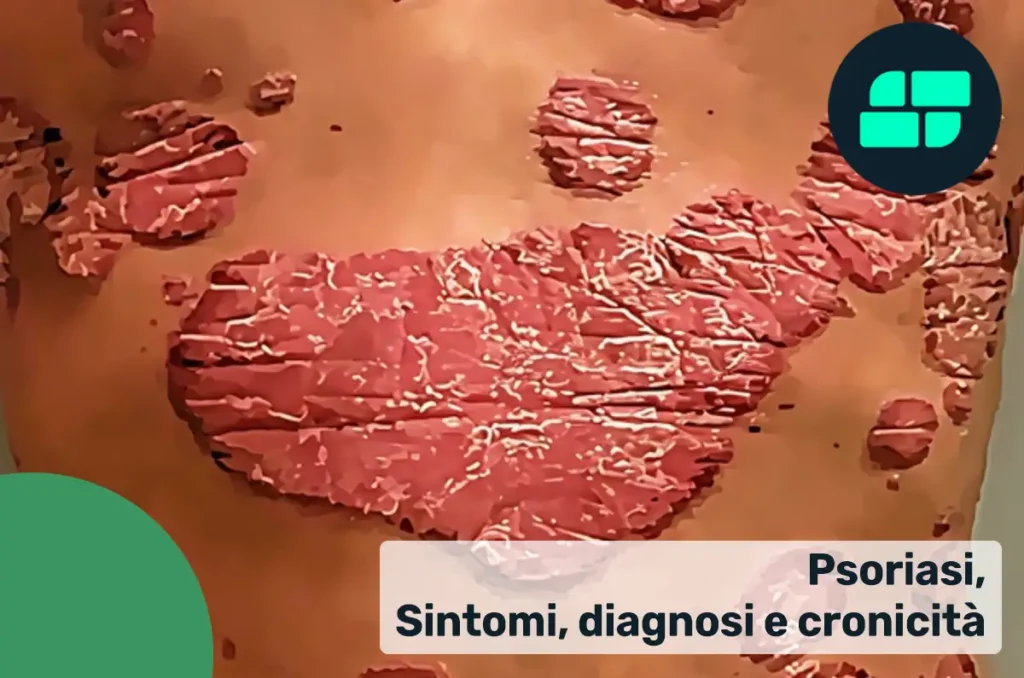
Immagine clinica della psoriasi: si osservano tipiche placche eritematose ben delimitate, ricoperte da squame biancastre, localizzate su gomiti e ginocchia — aree comunemente colpite dalla malattia. Le lesioni evidenziano la proliferazione accelerata dei cheratinociti e l’infiammazione cronica della pelle, caratteristiche fisiopatologiche della psoriasi. Questa condizione può essere accompagnata da prurito, bruciore, alterazioni ungueali e, nei casi più gravi, artrite psoriasica.
L’empowerment del paziente e il coinvolgimento attivo nelle decisioni terapeutiche sono elementi fondamentali per il successo a lungo termine.
Per migliorare la vita delle persone affette da psoriasi, è importante:
- Includere l’assistenza per la psoriasi nei programmi di copertura sanitaria universale.
- Garantire l’accesso ai farmaci essenziali, soprattutto quelli inseriti nella lista dell’OMS.
- Offrire un’assistenza integrata e multidisciplinare.
- Formare adeguatamente il personale sanitario, anche nei contesti di medicina generale.
- Definire linee guida uniformi per la diagnosi e il trattamento.
- Combattere lo stigma sociale e le discriminazioni, promuovendo campagne di sensibilizzazione e leggi inclusive.
- Supportare le associazioni di pazienti nel loro ruolo di promozione, informazione e difesa dei diritti.
- Sostenere la ricerca scientifica per approfondire cause, diffusione, trattamenti e modelli di assistenza più efficaci.
Scale di valutazione
Per valutare la gravità della psoriasi e il suo impatto sulla qualità della vita, vengono utilizzate diverse scale e test clinici. Questi strumenti aiutano i medici a monitorare l’evoluzione della malattia e a personalizzare le terapie in base alle esigenze specifiche del paziente. Tra le principali metriche utilizzate e spesso combinate tra loro o con altri valori di riferimento vi sono il PASI, il DLQI, il BSA e il PGA.
| Scala/Test | Descrizione | Utilizzo Clinico | Soglie di Gravità |
|---|---|---|---|
| PASI (Psoriasis Area and Severity Index) | Combina l’estensione delle lesioni cutanee con la loro severità (eritema, ispessimento, desquamazione). | Valutazione standardizzata della gravità della psoriasi. | Lieve: <10; Moderata: 10–20; Grave: >20 |
| DLQI (Dermatology Life Quality Index) | Questionario di 10 domande che misura l’impatto della psoriasi sulla qualità di vita del paziente. | Valutazione dell’impatto psicosociale della malattia. | Lieve: 0–5; Moderata: 6–10; Grave: >10 |
| BSA (Body Surface Area) | Misura la percentuale di superficie corporea coinvolta dalla psoriasi. | Valutazione dell’estensione delle lesioni cutanee. | Lieve: <3%; Moderata: 3–10%; Grave: >10% |
| PGA (Physician Global Assessment) | Valutazione complessiva della gravità della psoriasi da parte del medico. | Monitoraggio dell’efficacia del trattamento. | Scala da 0 (assenza di malattia) a 5 (malattia molto grave). |
Negli ultimi anni, la ricerca scientifica sulla psoriasi ha registrato importanti evoluzioni, contribuendo sia all’introduzione di nuove opzioni terapeutiche sia a una maggiore comprensione dei meccanismi biologici che caratterizzano la malattia. Questi progressi hanno permesso lo sviluppo di trattamenti più mirati e personalizzati, con un impatto positivo sulla qualità della vita dei pazienti.
Ecco un quadro complessivo di tutti i tipi di psoriasi:
| Tipo di Psoriasi | Caratteristiche Cliniche Distintive | Segni Esclusivi | Localizzazione Tipica | Epidemiologia e Decorso |
|---|---|---|---|---|
| Psoriasi a placche (psoriasi volgare) | Lesioni ben delimitate, arrossate con squame argentee spesse | Placche estese, ben demarcate con squame dense | Gomitoli, ginocchia, cuoio capelluto, schiena | Forma più comune (circa 80% dei casi); cronica con ricadute |
| Psoriasi guttata | Piccole macchie a forma di goccia, rosate, spesso squamose | Lesioni a “goccia” molto piccole e diffuse | Tronco, braccia, gambe | Comune in bambini e giovani adulti; esordio acuto e spesso spontaneo |
| Psoriasi inversa (flexuralis) | Lesioni rosse, lisce, senza squame nelle pieghe cutanee | Localizzazione esclusiva nelle pieghe (inguine, ascelle, sottomammario) | Pieghe cutanee | Spesso associata a forme a placche; cronica |
| Psoriasi pustolosa | Formazione di pustole sterili su pelle arrossata | Pustole non infette, distribuzione variabile (generalizzata o localizzata) | Mani, piedi o estesa | Forma rara, può essere acuta e grave |
| Psoriasi eritrodermica | Arrossamento cutaneo diffuso con desquamazione intensa | Coinvolgimento del >75% della superficie corporea; rischio sistemico | Estesa su tutto il corpo | Forma rara e grave, emergenza dermatologica |
| Psoriasi artropatica | Lesioni cutanee associate a infiammazione articolare | Dolore, gonfiore e rigidità articolare | Articolazioni periferiche e colonna vertebrale | Può associarsi a qualsiasi tipo di psoriasi cutanea |
| Psoriasi delle unghie | Alterazioni ungueali come pitting, onicolisi, ispessimento | Segni esclusivi sulle unghie, spesso indipendenti dalle lesioni cutanee | Unghie di mani e piedi | Frequente in psoriasi a placche e artropatica |
Cura della psoriasi
La terapia farmacologica della psoriasi si è evoluta notevolmente grazie all’introduzione di farmaci mirati e personalizzati, in grado di agire direttamente sui meccanismi immunitari alla base della malattia. Le opzioni terapeutiche variano a seconda della forma e della gravità della psoriasi, includendo trattamenti topici, sistemici e biologici. L’obiettivo è controllare i sintomi, ridurre le recidive e migliorare la qualità della vita del paziente.
| Categoria | Farmaco / Trattamento | Meccanismo d’Azione | Indicazioni principali |
|---|---|---|---|
| Topici | Corticosteroidi | Antinfiammatori locali | Psoriasi lieve-moderata |
| Calcipotriolo (vit. D analogo) | Regola la proliferazione dei cheratinociti | Psoriasi a placche | |
| Catrame, cheratolitici | Rallentano la crescita cutanea | Forme localizzate e croniche | |
| Sistemici tradizionali | Metotrexato | Immunosoppressore, inibisce la proliferazione cellulare | Psoriasi grave, artrite psoriasica |
| Ciclosporina | Inibisce l’attivazione dei linfociti T | Psoriasi severa e resistente | |
| Acitretina | Retinoide, normalizza la differenziazione epidermica | Psoriasi pustolosa o eritrodermica | |
| Biologici | Adalimumab, Etanercept, Infliximab | Anti-TNFα, bloccano l’infiammazione a livello molecolare | Psoriasi moderata-grave, artrite psoriasica |
| Ustekinumab | Anti-IL-12/23 | Psoriasi a placche | |
| Secukinumab, Ixekizumab | Anti-IL-17 | Psoriasi moderata-grave | |
| Bimekizumab | Anti-IL-17A e IL-17F | Psoriasi a placche | |
| Risankizumab, Guselkumab | Anti-IL-23 | Psoriasi cronica a placche | |
| Innovativi / sperimentali | Deucravacitinib | Inibitore selettivo TYK2 | Psoriasi a placche (in studio/recente approv.) |
| Spesolimab | Anti-IL-36R, blocca l’infiammazione pustolosa | Psoriasi pustolosa generalizzata | |
| Icotrokinra | Anti-IL-1 (orale, in fase sperimentale) | Psoriasi a placche (fase di studio) |
Nuove terapie farmacologiche. Sono stati recentemente approvati o sperimentati diversi farmaci innovativi. Lo Spesolimab si è dimostrato efficace nei casi di psoriasi pustolosa generalizzata, con una rapida risoluzione degli episodi acuti. Il Deucravacitinib, inibitore selettivo della tirosin-chinasi 2 (TYK2), ha evidenziato miglioramenti significativi nella riduzione delle lesioni cutanee. Il farmaco sperimentale Icotrokinra, assunto per via orale, ha ottenuto risultati promettenti dopo circa 16 settimane di trattamento. Infine, il Bimekizumab, anticorpo monoclonale diretto contro l’interleuchina 17, è stato approvato per la forma a placche della psoriasi e per altre condizioni infiammatorie.
Nuove conoscenze sui meccanismi patogenetici. La ricerca ha individuato nuovi bersagli biologici, tra cui la proteina NF-kB c-Rel, implicata nell’amplificazione dell’infiammazione cutanea. Inoltre, è stato osservato che alcuni pazienti affetti da psoriasi presentano una lieve infiammazione intestinale, suggerendo un possibile collegamento tra l’alterazione del microbiota intestinale e la patologia cutanea.
Tecnologie diagnostiche avanzate. L’impiego dell’intelligenza artificiale ha introdotto strumenti diagnostici innovativi. Il sistema PSO-Net, basato su reti neurali, è in grado di valutare automaticamente la gravità della malattia a partire da immagini della pelle. Anche i dermatoscopi iperspettrali permettono una visualizzazione più accurata delle lesioni, supportando diagnosi più precise e tempestive.
Sono in corso studi su formulazioni topiche avanzate che combinano nanoparticelle con estratti vegetali. Questi gel sperimentali hanno mostrato un’azione antinfiammatoria e cicatrizzante in modelli preclinici, aprendo prospettive per trattamenti complementari alla terapia farmacologica.
Anche le abitudini alimentari sono al centro dell’attenzione. Una ricerca recente ha evidenziato una possibile correlazione tra l’elevato consumo di alimenti ultra-processati e un aumento del rischio di sviluppare la psoriasi, sottolineando l’importanza di un’alimentazione bilanciata nella prevenzione e gestione della patologia.
Tutti questi sviluppi stanno modificando l’approccio clinico alla psoriasi. L’integrazione tra terapie farmacologiche di ultima generazione, tecnologie diagnostiche avanzate e strategie preventive basate sullo stile di vita rappresenta oggi un approccio più completo e potenzialmente più efficace nella gestione della malattia.
- NHSServizio Sanitario Nazionale del Regno Unito (NHS) – Panoramica sulla psoriasi.Continua la lettura su www.nhs.uk